09 Nov La medicina basada en valor y los acuerdos de riesgo compartido

Durante los últimos 20 años estamos siendo testigos de avances importantes en biotecnología y en la biología sintética que seguramente se traducirán en la aparición de nuevos tratamientos terapéuticos para enfermedades que hasta hace poco tenían una resolución deficiente o bien directamente no tenían solución.
El avance de las terapias celulares es un ejemplo de ello donde terapias como Yescarta o Kymriah que consiste en el tratamiento de células linfocíticas extraídas del propio paciente, manipuladas genéticamente para expresar un receptor capaz de reconocer determinados antígenos presentes en las células tumorales e introducidas de nuevo para que sean capaces de reconocerlas y destruir las células tumorales, han conseguido en un porcentaje importante erradicar la enfermedad. Pero estos tratamientos suelen ser tremendamente costosos. Por ejemplo, el tratamiento de Yescarta en hospitales públicos españoles para un niño con leucemia asciende a 307,200 € (Fuente: Civio 2019), y estos tratamientos en otros países pueden llegar a los 475.000 $.
Por lo tanto, en el caso de los medicamentos innovadores, sobre todo en el campo de la oncología, debido al alto coste que suponen estos tratamientos para los sistemas públicos de salud se ha impuesto la necesidad de garantizar un mejor control presupuestario, en el que el riesgo de gastar en determinados medicamentos de alto coste esté supeditado al beneficio clínico en la población a la que se le aplique. Los pagadores, como las compañías de seguros de salud, los pacientes, los gobiernos, las agencias de supervisión u otros, comienzan a decidir en función de un nuevo concepto “Patient Value” (valor del paciente) que se define numéricamente como los resultados que importan a los pacientes “Health Outcomes”, como la recuperación funcional y la calidad de vida, dividido por el costo para lograr estos resultados.
Patient Value= Health Outcomes/Cost
Esta definición fue introducida por Michael Porter y Elizabeth Teisberg en su libro Redefining Health Care, un trabajo que lanzó el Value-Based Health Care como nuevo marco para estructurar los sistemas de atención médica poniendo como objetivo final el valor del paciente “Patient Value”.
Esto ha llevado a innovar en sistemas de reembolso flexibles y personalizados que permitan alinear los precios de los medicamentos con el valor que aportan al paciente, “Patient Value”, y uno de estos modelos es lo que se ha dado a llamar como Risk sharement agreement o de riesgo compartido. El RSA es definido por la HTAi (Health Technology Assesement International) como un acuerdo entre el productor/fabricante y el pagador/proveedor que permite el acceso (cobertura/reembolso) de una tecnología de la salud bajo ciertas condiciones. Estos acuerdos pueden utilizar una variedad de mecanismos para abordar la incertidumbre y que pueden englobarse en dos grandes grupos:
(a) acuerdos financieros, donde la contención de costos se define simplemente sobre la base del precio del medicamento o el coste del tratamiento.
(b) acuerdos basados en resultados clínicos, es decir, el pago está en función de una serie de resultados o outcomes en la práctica clínica real. De esta manera el Sistema Nacional de Salud solo paga el tratamiento si funciona o al menos funciona en un porcentaje en el que el coste-beneficio tenga un sentido y le salga rentable socialmente/económicamente (falta de productividad del personal afectado, etc).
Debajo se muestran algunas opciones en este tipo de acuerdos:
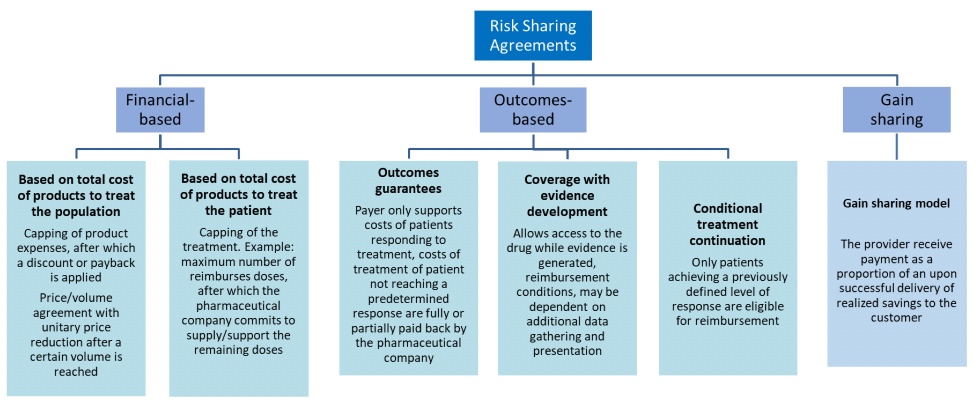
Gonçalves F.R. et al, Risk-sharing agreements, present and future. Ecancermedicalscience 20
Este sistema de RSA también resulta beneficioso para la empresa farmacéutica porque permite que más sistemas nacionales de salud se arriesguen a incorporar tratamientos innovadores y caros aumentando así su cuota de mercado. Al final es un sistema que se pretende que sea win-to-win.
Pero en los sistemas de reembolso RSA basados en resultados clínicos (grupo b) es necesario poder soportarse en indicadores clínicos medibles en los que basar esa negociación entre la empresa farmacéutica y los sistemas públicos de salud. Aquí es donde viene la dificultad de este modelo de negocio, en encontrar estos outcomes medibles y claros que puedan ser cuantificados y ser aceptados por las dos partes sin inducir a interpretaciones subjetivas o a falta de transparencia en la información proporcionada.
Un ejemplo de este tipo de modelo puede observarse en la negociación que realizó el Ministerio de Sanidad español con la farmacéutica Gilead en torno al medicamento Sofosbuvir para el tratamiento de la hepatitis C. El tratamiento inicial tenía un coste de aproximadamente 70.000 € por paciente, que se consiguió reducir en torno a los 25.000 €, sumados a otra parte de terapia por paciente, pero que de todas maneras debido a su elevado coste hacía que se prescribiese únicamente para enfermos en situaciones graves y delicadas. La protesta generalizada de los pacientes que solicitaba que el medicamento llegase a un número más elevado de pacientes llevó a la empresa farmacéutica y al gobierno español a seguir negociando. No obstante, las negociaciones de este tipo con los gobiernos se caracterizan por la opacidad porque su publicación puede supeditar la negociación con otros países con los cuales han llegado a acuerdos diferentes que pueden ser más beneficiosos para la farmacéutica. También hay que tener en cuenta que en caso de medicamentos que curan al paciente, la empresa farmacéutica considera que sus ingresos tienen que ser más elevados, puesto que pierde la fidelización de un paciente crónico al que cura y que dejará de utilizar el medicamento. Este y otros factores se tienen en cuenta en este modelo de negocio. Por eso a pesar del alto coste de los antivirales de acción directa y de no conocer el precio exacto del acuerdo, el tratamiento de la hepatitis C se considera rentable. Sobre todo, porque el coste de los tratamientos se compensa con el ahorro en gasto sanitario por el descenso del uso de los recursos del sistema nacional de salud.
Como ya hemos comentado el desarrollo de tratamientos más sofisticados y de alto coste con una alta preponderancia de las terapias avanzadas hace prever que este modelo de negocio se imponga en cada vez más casos suponiendo un cambio de paradigma en la fijación del precio acordado entre los pagadores y las farmacéuticas.


